Современная лабораторная диагностика при резус-конфликтной беременности
Гемолитическая болезнь и ее последствия требуют специальной стратегии при ведении беременности, осложненной резус-конфликтом. Такая стратегия включает определение резус-фактора плода на самом раннем сроке беременности. Применяемый для этой цели диагностический метод должен иметь хорошие аналитические показатели, отличаться высоким уровнем чувствительности и специфичности и быть максимально безопасным для женщины и ее плода.
Фетальная ДНК – ДНК плода, циркулирующая в крови матери
До 80-х годов прошлого века исследователи полагали, что молекулы ДНК локализуются только внутри клетки - в ядре и митохондриях, где они исполняют роль носителя генетической информации. Обнаружение ДНК в плазме вне клетки и выделение свободной ДНК из крови беременных послужило стимулом к интенсивному изучению фетальной ДНК в качестве возможного субстрата для неинвазивной пренатальной (дородовой) диагностики. На сегодняшний день доказано, что фетальная внеклеточная (свободная) ДНК появляется в кровотоке матери в результате разрушения клеток плаценты, а также деградации клеток плода, которые проходят сквозь фетоплацентарный барьер. Количество фетальной ДНК оценивается в среднем от 0,4 до 11,4 % от общего количества ДНК плазмы крови матери. Внеклеточная ДНК плода надежно выявляется в материнской крови, начиная с 7-й недели беременности, ее уровень повышается и достигает максимума перед родами.
Гемолитическая болезнь и ее последствия требуют специальной стратегии при ведении беременности, осложненной резус-конфликтом. Такая стратегия включает определение резус-фактора плода на самом раннем сроке беременности. Применяемый для этой цели диагностический метод должен иметь хорошие аналитические показатели, отличаться высоким уровнем чувствительности и специфичности и быть максимально безопасным для женщины и ее плода.
Фетальная ДНК – ДНК плода, циркулирующая в крови матери
До 80-х годов прошлого века исследователи полагали, что молекулы ДНК локализуются только внутри клетки - в ядре и митохондриях, где они исполняют роль носителя генетической информации. Обнаружение ДНК в плазме вне клетки и выделение свободной ДНК из крови беременных послужило стимулом к интенсивному изучению фетальной ДНК в качестве возможного субстрата для неинвазивной пренатальной (дородовой) диагностики. На сегодняшний день доказано, что фетальная внеклеточная (свободная) ДНК появляется в кровотоке матери в результате разрушения клеток плаценты, а также деградации клеток плода, которые проходят сквозь фетоплацентарный барьер. Количество фетальной ДНК оценивается в среднем от 0,4 до 11,4 % от общего количества ДНК плазмы крови матери. Внеклеточная ДНК плода надежно выявляется в материнской крови, начиная с 7-й недели беременности, ее уровень повышается и достигает максимума перед родами.

Молекулярно-генетический анализ
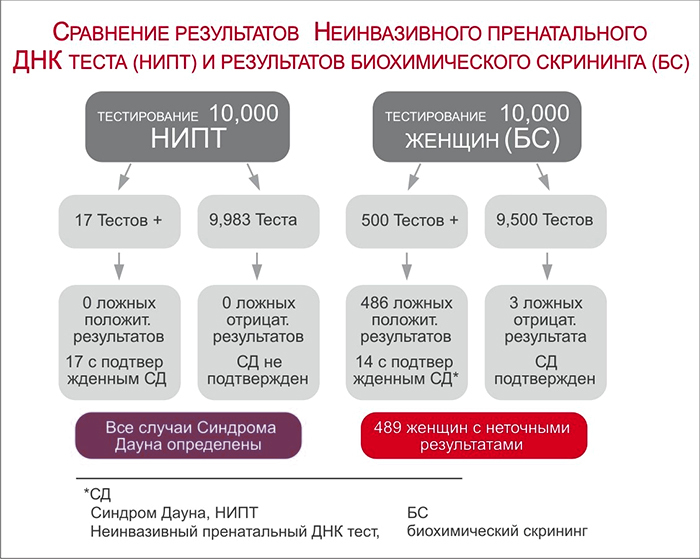
На основе анализа циркулирующей ДНК были разработаны методы неинвазивной молекулярно-генетической диагностики, которые открыли доступ к генетической информации ребенка еще до его рождения, без рисков потенциально опасного для плода инвазивного вмешательства. Первые исследования фетальной ДНК были направлены на выявление в крови матери маркеров мужского пола и резус-фактора плода. Сформировался новый лабораторный тест НИПТ (НеИнвазивный Пренатальный Тест) как метод неинвазивного пренатального обследования плода посредством анализа фетальной ДНК, циркулирующей в крови матери. Метод получил официальное признание и стал использоваться сначала для выявления трисомий (синдром Дауна и др.). После усовершенствования технологии чтения последовательности ДНК (секвенирование) циркулирующая фетальная ДНК стала использоваться для определения резус-статуса плода. Чувствительность неинвазивного определения резус-фактора составляет около 98,5%, а специфичность анализа - 96,5%. Данная процедура совершенно безопасна как для плода, так и для беременной.
На основе анализа циркулирующей ДНК были разработаны методы неинвазивной молекулярно-генетической диагностики, которые открыли доступ к генетической информации ребенка еще до его рождения, без рисков потенциально опасного для плода инвазивного вмешательства. Первые исследования фетальной ДНК были направлены на выявление в крови матери маркеров мужского пола и резус-фактора плода. Сформировался новый лабораторный тест НИПТ (НеИнвазивный Пренатальный Тест) как метод неинвазивного пренатального обследования плода посредством анализа фетальной ДНК, циркулирующей в крови матери. Метод получил официальное признание и стал использоваться сначала для выявления трисомий (синдром Дауна и др.). После усовершенствования технологии чтения последовательности ДНК (секвенирование) циркулирующая фетальная ДНК стала использоваться для определения резус-статуса плода. Чувствительность неинвазивного определения резус-фактора составляет около 98,5%, а специфичность анализа - 96,5%. Данная процедура совершенно безопасна как для плода, так и для беременной.
Анализ фетальной ДНК
Классический подход к неинвазивной пренатальной диагностике направлен на выявление в образце крови матери последовательностей ДНК, отсутствующих в ее собственном геноме. Это могут быть фрагменты Y-хромосомы при диагностике пола плода, ген RhD при диагностике резус-фактора плода, и также отцовский мутантный ген при диагностике моногенных болезней.
Классический подход к неинвазивной пренатальной диагностике направлен на выявление в образце крови матери последовательностей ДНК, отсутствующих в ее собственном геноме. Это могут быть фрагменты Y-хромосомы при диагностике пола плода, ген RhD при диагностике резус-фактора плода, и также отцовский мутантный ген при диагностике моногенных болезней.
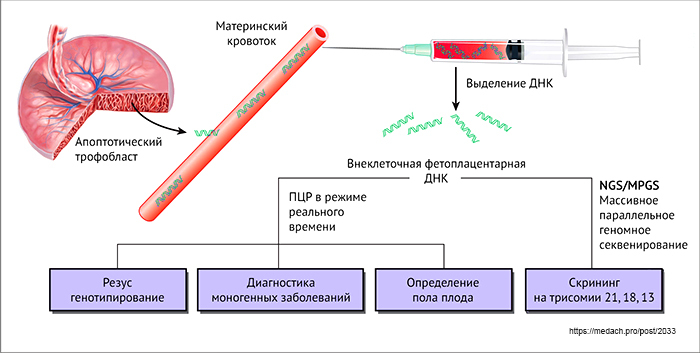
Выявить резус-статус плода стало возможным с разработкой теста для выявления гена RHD плода в крови матери. Из крови резус-негативной матери выделяют фракцию внеклеточной ДНК, и далее исследуют ее на наличие гена RHD. Если ген RHD выявлен, можно сделать вывод о том, что плод резус-положительный. При отсутствии гена RHD - соответственно о резус-отрицательном плоде. Тест определяет резус-принадлежность плода на ранних сроках беременности (начиная с 8 недели).
У пациентки обычно берут периферическую кровь, отделяют плазму (не менее 2 мл) и выделяют из нее ДНК. Суммарное количество ДНК из такого объема плазмы очень невелико. Поэтому, для успешного выполнения неинвазивной диагностики, должна быть решена задача надежного выделения низкого числа копий ДНК. И тут появляются определенные подводные камни, которые могут свести на нет всю эффективность НИПТ.
Известно, что причины почти 70% ошибочных результатов анализов кроются в преаналитическом этапе. Работа же с ДНК плода, циркулирующей в крови матери, осложняется еще и тем, что ее критически мало – всего лишь 0,4-11,5% от общего количества внеклеточной ДНК, которой самой по себе не много. То есть исследователи сталкиваются с тем, что на ранней стадии беременности необходимо работать с фактически единичными молекулами фетальной ДНК. Которые, к тому же, перемешаны с многократно большим количеством материнской внеклеточной ДНК.
Поэтому, с одной стороны, необходимо сохранить ту внеклеточную ДНК, которая циркулировала в крови беременной в момент взятия образца для анализа. С другой стороны, необходимо предохранить эту ДНК от загрязнения геномной ДНК матери, которая будет высвобождаться из разрушающихся в образце ядросодержащих клеток материнской крови. Если это случится, образец станет совершенно непригоден для анализа фетальной ДНК, поскольку увеличение количества общей внеклеточной ДНК в плазме значительно снижает % фетальной ДНК и делает выявление последовательностей ДНК плода практически невозможным.
Для сбора и выделения циркулирующей ДНК необходимо использовать специальные адекватные методики. Внеклеточную ДНК для НИПТ выделяют из плазмы крови беременных, взятой с антикоагулянтом (ЭДТА). Однако в пробирке с ЭДТА уже через несколько часов начинается разрушение ДНК-содержащих клеток крови матери, что приводит к резкому увеличению концентрации общей циркулирующей ДНК в плазме, и, как следствие, к уменьшению % фетальной ДНК и снижению чувствительности анализа. Поэтому в большинстве протоколов для выделения внеклеточной ДНК рекомендуется начинать обработку образцов в течение 2 часов после сбора.
У пациентки обычно берут периферическую кровь, отделяют плазму (не менее 2 мл) и выделяют из нее ДНК. Суммарное количество ДНК из такого объема плазмы очень невелико. Поэтому, для успешного выполнения неинвазивной диагностики, должна быть решена задача надежного выделения низкого числа копий ДНК. И тут появляются определенные подводные камни, которые могут свести на нет всю эффективность НИПТ.
Известно, что причины почти 70% ошибочных результатов анализов кроются в преаналитическом этапе. Работа же с ДНК плода, циркулирующей в крови матери, осложняется еще и тем, что ее критически мало – всего лишь 0,4-11,5% от общего количества внеклеточной ДНК, которой самой по себе не много. То есть исследователи сталкиваются с тем, что на ранней стадии беременности необходимо работать с фактически единичными молекулами фетальной ДНК. Которые, к тому же, перемешаны с многократно большим количеством материнской внеклеточной ДНК.
Поэтому, с одной стороны, необходимо сохранить ту внеклеточную ДНК, которая циркулировала в крови беременной в момент взятия образца для анализа. С другой стороны, необходимо предохранить эту ДНК от загрязнения геномной ДНК матери, которая будет высвобождаться из разрушающихся в образце ядросодержащих клеток материнской крови. Если это случится, образец станет совершенно непригоден для анализа фетальной ДНК, поскольку увеличение количества общей внеклеточной ДНК в плазме значительно снижает % фетальной ДНК и делает выявление последовательностей ДНК плода практически невозможным.
Для сбора и выделения циркулирующей ДНК необходимо использовать специальные адекватные методики. Внеклеточную ДНК для НИПТ выделяют из плазмы крови беременных, взятой с антикоагулянтом (ЭДТА). Однако в пробирке с ЭДТА уже через несколько часов начинается разрушение ДНК-содержащих клеток крови матери, что приводит к резкому увеличению концентрации общей циркулирующей ДНК в плазме, и, как следствие, к уменьшению % фетальной ДНК и снижению чувствительности анализа. Поэтому в большинстве протоколов для выделения внеклеточной ДНК рекомендуется начинать обработку образцов в течение 2 часов после сбора.
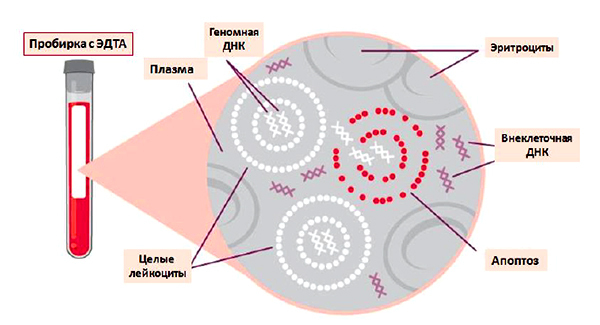
Однако, показано, что добавление к образцам некоторых веществ, например, клеточных консервантов, стабилизирует клетки крови и дает возможность хранить и транспортировать образцы цельной крови в течение достаточно долгого времени. Сегодня на лабораторном рынке представлены специальные пробирки для выделения и анализа свободной ДНК плазмы, содержащие клеточные стабилизаторы.
Например, пробирки Streck Cell-Free DNA BCT, которые стабилизируют ядросодержащие клетки крови, препятствуют их разрушению и выходу в плазму геномной ДНК. Streck BCT сохраняют стабильным образец крови в течение 14 дней в широком диапазоне температуры от 6°С до 36°С.
Например, пробирки Streck Cell-Free DNA BCT, которые стабилизируют ядросодержащие клетки крови, препятствуют их разрушению и выходу в плазму геномной ДНК. Streck BCT сохраняют стабильным образец крови в течение 14 дней в широком диапазоне температуры от 6°С до 36°С.
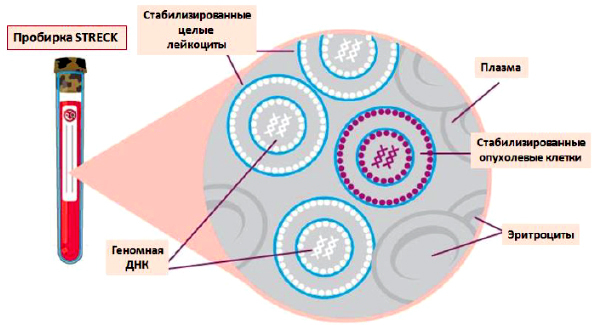
Кроме того, стабилизатор Streck инактивирует нуклеазы плазмы и предохраняет внеклеточную ДНК от разрушения.
Ценность раннего фетального резус-фактора очевидна
Установление резус-фактора плода у резус-отрицательных беременных женщин с помощью анализа фетальной ДНК, циркулирующей в материнской плазме, является клинически точным и надежным уже на 10 неделе гестации благодаря высокой чувствительности и специфичности метода. Используя результат такого анализа, а также клинические и лабораторные данные о пациентке, врач принимает мотивированное решение о необходимости профилактической терапии иммуноглобулином. Включение молекулярно-генетических методов неинвазивной пренатальной диагностики резус-фактора плода по крови матери в алгоритм обследования резус-отрицательных беременных значительно улучшает качество медицинской помощи резус-отрицательным беременным женщинам, а также снижает расходы на их обследование в динамике и иммунопрофилактику во время беременности.
Ценность раннего фетального резус-фактора очевидна
Установление резус-фактора плода у резус-отрицательных беременных женщин с помощью анализа фетальной ДНК, циркулирующей в материнской плазме, является клинически точным и надежным уже на 10 неделе гестации благодаря высокой чувствительности и специфичности метода. Используя результат такого анализа, а также клинические и лабораторные данные о пациентке, врач принимает мотивированное решение о необходимости профилактической терапии иммуноглобулином. Включение молекулярно-генетических методов неинвазивной пренатальной диагностики резус-фактора плода по крови матери в алгоритм обследования резус-отрицательных беременных значительно улучшает качество медицинской помощи резус-отрицательным беременным женщинам, а также снижает расходы на их обследование в динамике и иммунопрофилактику во время беременности.


